我国用20年时间,建起了世界上最大的基本医疗保障体系。跨省异地就医直接结算、药品集中采购、医保目录调整……医保制度日益健全,人民的医疗服务需求大幅释放,群众就医负担持续大幅减轻,全民健康水平显著提升。
从无到有,只用了20年时间,我国建起了世界上最大的基本医疗保障体系。13亿多中国人看得起病、用得起药,大病、慢病患者有新药、特效药,贫困患者被资助参保,因病致贫、返贫人口减少到100多万人。我国发挥制度优势,创造了今日的奇迹。我国坚持以人民健康为中心,一个更高质量、更可靠的全民医疗保障体系正在完善。
覆盖全民,建起世界最大基本医保体系
52岁的河北省参保居民张女士,自2018年1月以来,因治疗癌症先后24次在北京协和医院住院,共花费24.75万元,其中医保支付17.56万元,报销比例达到70.95%。
早在2017年,河北与北京两地就接入了国家异地就医结算平台,在此基础上,京津冀又签署了医疗保障协同发展合作协议。河北将天津3家、北京15家优质医疗机构纳入医保定点,与省内住院同标准、同待遇。协议签署后,当地很快开通了与北京的直接结算,2019年7月,还开通了网上备案,让像张女士这样的居民看病报销更加便利。
一方面,报销比例得到提升,协议签署之前,张女士的医疗费用共结算21次,报销比例70.22%;协议签署之后,共结算3次,报销比例达到79.83%。另一方面,报销更加便利,在微信公众号备案,看完病不需要拿单据回参保地报销,不需要跑腿、垫资、等待报销款,出院时直接结算。“对于我这种需要经常异地看病的人来说,医保就像是保护伞,也是及时雨,我给医保点赞。”张女士说。
从看病靠自己到全民有医保,异地就医从跑腿垫资到直接结算,张女士的经历正是我国医保发展的真实写照。
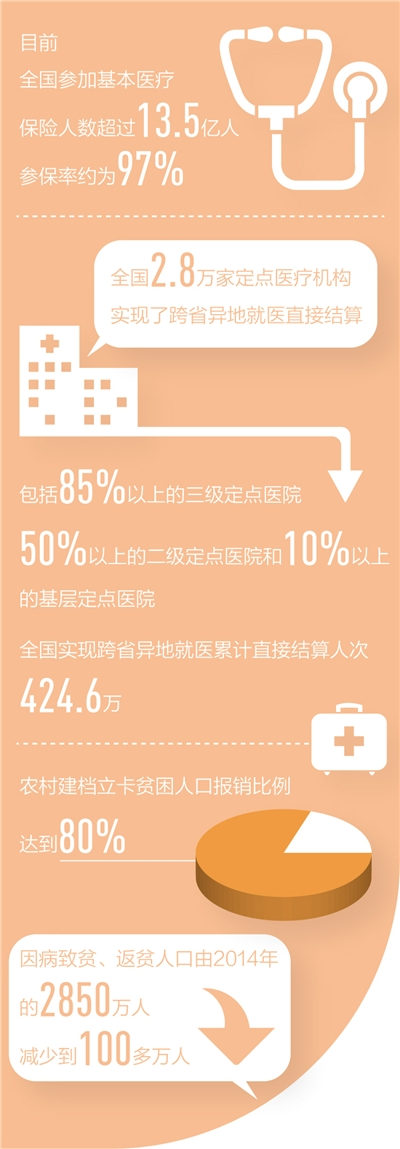
国家医保局统计数据显示,目前,全国参加基本医疗保险人数超过13.5亿人,参保率约为97%。全国2.8万家定点医疗机构实现了跨省异地就医直接结算,包括85%以上的三级定点医院、50%以上的二级定点医院和10%以上的基层定点医院。全国实现跨省异地就医累计直接结算人次424.6万,医保基金支付了599.7亿元。农村建档立卡贫困人口报销比例达到80%,因病致贫、返贫人口由2014年的2850万人减少到100多万人。
近年来,医保利用信息化、智能化手段,方便参保职工与居民参保、缴费、结算,比如很多地方通过手机APP、微信公众号备案,通过移动支付手段参保、缴费,通过全国跨省异地就医直接结算平台进行异地报销……不断优化的医保公共管理服务,与越来越坚实的保障能力一起,改善着人们的体验,提升了人们的满意度,改革的获得感不断增强。
中国人民大学教授、中国社会保障学会会长郑功成说,目前,我国已构建起世界上最大的医疗保障体系,惠及占全球人口约19%的中国人民,创造了人类发展史上的医保改革与发展奇迹。医保制度日益健全,人民的医疗服务需求大幅释放,群众就医负担持续大幅减轻,全民健康水平显著提升,人均预期寿命提高至77岁,居民主要健康指标总体上优于中高收入国家的平均水平。
“团购”药品,许多常用药大幅降价
今年57岁的上海市居民姜女士,患有慢性乙型肝炎近20年,一直服用拉米夫定片。2019年初,因对拉米夫定产生耐药性,医生建议姜女士服用恩替卡韦分散片,商品名润众,每盒价格为311.87元。由于价格较高,这笔药费对姜女士来说,成为不小的负担。
但让姜女士惊喜的是,2019年3月22日在医院买药时发现,润众降价了,仅为17.36元,比之前降低了90%以上。原来,国家对该药品组织了集中采购,药价得以明显下降。姜女士顿时觉得负担轻了,与慢性肝炎斗争的信心大大增强。
其实,大幅降价的不止恩替卡韦分散片,还有治疗腹泻的蒙脱石散、抗生素头孢呋辛酯片、降压药厄贝沙坦片……2019年以来,这些老百姓常用的药品通过国家组织集中带量采购,平均降价幅度超过一半以上。
国家组织药品集中采购和使用试点也被称为“4+7”试点,2018年底,我国在11个城市试点25种药品集中带量采购。2019年9月底,试点扩围至全国,两次集中带量采购药品平均价格降幅超过50%,比“4+7”试点平均中选价格再降25%,预计在全国可节省药费253亿元。
上海是国家组织药品集中采购和使用“4+7”试点地区之一,从2015年起分3批探索部分药品带量采购和使用,取得了丰富的经验。比如,建立了近红外光谱跟踪监测机制,对供应上海市场的中标产品“批批检”,确保质量;配送企业必须覆盖全市所有行政区域,对订单12小时内响应,24小时内配送到位,确保供应;对医疗机构采购中选药品和未中选药品实行1∶1比例自动限制,保证中选品种份额始终大于50%,确保使用等等。从2019年3月20日开始执行“4+7”试点采购,到当年12月底,上海全市各医疗机构25个试点中选品种采购总数量5.76亿(片/粒/支),采购总金额8.04亿元,进展好于预期。
最近,第二批国家组织药品集中采购已锁定33个品种,中选结果将于近日公布,又将有更多的患者从中受益。从11个城市试点到全国各省份,在25个品种基础上再增加33个品种,国家组织药品集中采购让越来越多的常用药品降价,不断减轻群众看病负担。
北大医学部主任助理吴明说,国家组织药品集中带量采购成效显著,方向正确。首先,在保证药品质量的前提下进行带量采购,大幅降低了价格,老百姓受益。其次,集中带量采购改变了医药行业竞争模式:此前医药行业竞争中存在回扣等不规范,甚至违规的做法,破坏了市场规律,企业缺乏创新动力。带量采购保证了企业的销量,企业可以专注于提升产品质量、企业效率和研发创新,同时,引导医生合理用药,为推进支付方式改革、建立控制成本的机制以及医疗服务价格调整创造了条件,倒逼医院转变发展方式。
吴明说:“这是一项净化医药流通环境、改善行业生态、构造公平竞争的市场秩序、推动医药行业创新的战略举措,是加力推进‘三医联动’的突破口。不仅具有现实意义,更具有深远的历史意义。”
高价药降价进医保,百姓用得起
马女士是一名来自甘肃省的非小细胞肺腺癌患者。2019年,她停止服用易瑞沙,开始改用安罗替尼。马女士在当地买的药,一盒3409元,医保报销了63%,个人支付1000多元。用药后,她自我感觉不错,淋巴结小了一些,也没什么疼痛的感觉了。
安罗替尼是2018年17种通过谈判降价进入医保的抗癌药之一,降价幅度达到45%。2018年,共有17种抗癌药通过专项谈判成功进入医保,平均降价幅度达到56.7%。我国肺癌病例数量在肿瘤病例中最多,其中又以非小细胞肺癌病例居多。与安罗替尼一起降价纳入医保的治疗肺癌药物不少,惠及大量患者。
抗癌药单价高,用量多,尤其是刚刚上市的专利创新药,往往是“天价”。然而,这些具有特效的专利创新药,临床治疗效果好,即使价格高昂,一上市也会受到全球患者的追捧。这些抗癌药通过专项谈判进入医保,价格大幅降低,大大减轻了患者的负担,更多的患者买得起用得起了。
除了抗癌药,在2019年新一轮医保目录调整中,在常规准入阶段,国家基本药物、慢病、罕见病、儿童用药等148个品种进入医保,品种更全面。滥用明显、价值不高的154个品种被调出目录。在谈判准入阶段,一部分临床价值较高、但价格昂贵或对基金影响较大的专利独家药品,如PD—1单抗免疫用药、修美乐、丙通沙等全球知名的肿瘤、丙肝最新特效药共70种,通过谈判降到“平民价”、全球最低价进入医保,平均降幅达到60.7%。
结构优化后的目录更实用,保障能力更强,更贴合人们的用药需求。据估算,一些谈判药品纳入报销后,患者个人负担将降至原来的20%以下,个别药品降至5%以下。
中国药科大学教授丁锦希说,医保具有强大的“团购”优势,能够以量换价,用不同购买方法买不同药品,大大提高医保基金使用效率,满足人们用好药的需求。至于选什么药,则要对药品疗效、价格和成本效益进行综合评估,那些既不贵又好用的药物往往成为首选药物。同时,还要对医保支付水平进行测算,确保医保买得起、受得住。
好药多、品种全,医保目录让人“爱不释手”。这正是国家医保作为“超级买手”的强大功能,也是我国医保发挥中国特色的制度优势所在,未来还将不断升级完善,造福全体人民。“通过科学的顶层设计与高效的行动方案,加快建立覆盖全民、城乡统筹、权责清晰、保障适度、可持续的多层次医疗保障体系,为全体人民提供更加可靠的医疗保障。”郑功成说。
关键词: 医疗保险

















 营业执照公示信息
营业执照公示信息